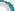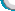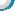| 急性视网膜坏死是一组早期表现为急性葡萄膜炎、玻璃体炎、闭塞性视网膜血管炎,中晚期呈现坏死性视网膜炎、视网膜脱离等多种表现的眼部综合征。发病急,进展快,预后差,临床并不少见。现将我院近期遇见的4例晚期急性视网膜坏死玻璃体视网膜手术治疗的病例报告如下,探讨早期漏诊的原因。
1、病例报告
例1,患者,男性,29岁,以“右眼视物不清20天余”之主诉入院,20余天前无明显诱因忽觉右眼视物不清,无眼痛,眼前黑影,恶性呕吐,以“右眼视网膜坏死”收住。专科检查:Vod.0.04,os.0.6,右眼球结膜出血,右角膜清亮,前房不浅,瞳孔圆,直径3.0mm,对光反射灵敏,右玻璃体混浊,右眼底:视盘界清欠清,水肿,黄斑中心凹反光不清,大片血管闭锁,周围白鞘,视网膜坏死,鼻下方最著,左眼未见异常。FFA检查示:早期右眼脉络膜荧光充盈迟缓,动脉细,充盈迟缓,可见节段状强荧光,周边视网膜斑片状出血遮蔽荧光,荧光素渗漏;晚期左眼见视乳头荧光着色,右眼视乳头荧光始终较弱。在局麻下行“右眼巩膜外环扎+玻切+硅油注入术”,术中见玻璃体混浊,液化,网膜四个象限均可见大片网膜呈网状坏死,血管闭锁,尤以鼻下方为著;术后给予抗炎、抗病毒、降眼压及其它营养支持治疗后,视物不清缓解,查体:Vod.0.1 os.0.6,右眼角膜透明,右眼视网膜平伏,血管已开始扩张,网膜较术前色变红。随诊6个月,病情基本稳定。
例2,患者,女性,65岁,以“左眼视力下降半年”之主诉入院,半年前无明显诱因左眼视力下降,以“左眼视网膜脱离”收住入院。专科检查:Vod.0.01,os.指数\眼前,双眼球结膜无充血,角膜清亮,前房不浅,瞳孔圆,直径3.0mm,对光反射灵敏,晶体混浊,左玻璃体混浊,左眼底:视盘界清,黄斑中心凹反光不清,颞下方视网膜呈青灰色样隆起,眼压正常,右眼未见异常。视觉电生理检查示:最大反应,OS2双眼各值均低,左眼时值延长,F-VEP右眼正常,左眼幅值低于正常值。眼部B超示:1.双眼后巩膜葡萄肿2.左眼玻璃体混浊3.左眼视网膜脱离。在局麻下行“左眼巩膜外环扎+玻切+前房穿刺+内放液+视网膜前膜剥膜+基底部环形切开+硅油注入术”,术中见玻璃体混浊,液化,网膜四个象限均可见大片网膜呈网状坏死,血管闭锁,赤道部环状多发孔,后极部可见萎缩;术后给予抗炎、抗病毒、大量激素冲击、降眼压及高压氧等其它营养支持治疗后,视物不清缓解。查体:Vod.0.01 os.0.02,左眼角膜透明,前房上方留少许硅油,眼底见红光反射。随诊6个月,病情基本稳定。
例3,患者,男性,30岁,以“左眼视物模糊一月,视物不见7天”之主诉入院。一月前,无明显原因出现左眼视物模糊,伴眼前移动黑影及眼痛。7天前出现视物不见,查B超示“左眼视网膜脱离”,遂转来我院。否认近期病毒感染史。专科检查:Vod 1.2 os NLP,眼压R14mmHg,L8mmHg。右眼正常。左眼球结膜混合充血,角膜清亮,KP(―),房水闪光(+),瞳孔对光反射灵敏,晶体前囊散在数枚点状色素沉着,玻璃体内灰白色絮状混浊及色素颗粒,隐约可见眼底视网膜呈青灰色环行隆起。视电生理检查示左眼P-VEP,F-VEP,ERG,EOG均未引出,m-ERG2、3环幅值下降,1、4、5、6环未引出。B超示左眼视网膜脱离,左眼玻璃体混浊。FFA示左眼视网膜血管迂曲隆起,周边可见大片无灌注区,晚期渗漏。黄斑拱环消失,暗区缩小,可见点状渗漏,晚期水肿。完善相关检查后急诊局麻下行常规闭合式三切口玻璃体切割术,术中见周边部大片黄白色纱网状视网膜坏死区,伴大量色素沉着,视网膜血管闭塞,可见白鞘。术中彻底清除玻璃体(包括玻璃体基底部),剥除视网膜增殖膜, 联合巩膜外冷凝、玻璃体腔硅油填充及巩膜外环扎术。术后给抗病毒、抗炎、抗凝及神经营养治疗并补行视网膜激光光凝术。出院查体:Vod 1.2os 0.02矫正0.2(+5.00Ds),眼压R15mmhg,L13mmhg。随诊6个月,病情稳定。
例4患者,男,25岁以“右眼视物不清3月”入院。三个月前无明显诱因突然出现右眼视力下降,无眼红、眼痛及头痛,专科检查:Vod手动/眼前,右眼角膜透明,前房中深,瞳孔圆,光反存在,玻璃体腔内见大量的色素颗粒,眼底窥不清,指测眼压正常。视电生理检查示右眼P-VEP,ERG,EOG均未引出,F-VEP右眼幅值下降,m-ERG右眼1、5、6环未引出,其余各环下降;B超示右眼视网膜脱离,右眼玻璃体混浊。FFA示左眼视网膜血管迂曲隆起,周边可见大片无灌注区,晚期渗漏。黄斑拱环消失,暗区缩小,可见点状渗漏,晚期水肿。完善相关检查后在局麻下行常规闭合式三切口玻璃体切割术,术中见周边部大片黄白色纱网状视网膜坏死区,伴大量色素沉着,视网膜血管闭塞,可见白鞘。术中彻底清除玻璃体(包括玻璃体基底部),玻璃体腔硅油填充及,术后给抗病毒、抗炎、抗凝及神经营养治疗并补行视网膜激光光凝术。出院查体:Vod 指数/1尺,眼压R16mmhg,L17mmhg。
2、讨论
急性视网膜坏死水痘-带状疱疹病毒、单纯疱疹病毒、巨细胞病毒等疱疹病毒感染所致[1-3]。发病初期表现为非肉芽肿性前葡萄膜炎,随病情的发展,出现玻璃体炎及血管闭塞性坏死性视网膜炎,晚期出现视网膜多发性裂孔及视网膜脱离。预防性激光光凝适用于屈光间质尚清患者,在视网膜坏死区的边界激光光凝3~5排有利于视网膜复位。但晚期视网膜的坏死性炎症导致视网膜巨大裂孔或多发性裂孔形成,引起孔源性视网膜脱离,同时大面积色素上皮暴露,色素上皮细胞通过裂孔移行至视网膜表面,产生较严重增殖性玻璃体视网膜病变,导致玻璃体视网膜牵引收缩,视神经视网膜萎缩、黄斑受损。一旦发生,提示视力预后较差。
本文4例均是按虹睫炎在门诊治疗2-4周后,突然发生视网膜脱离而转诊。由于发病初期可只表现为前葡萄膜炎,早期药物治疗对活动期病毒有效,在抗病毒治疗前提下全身应用皮质激素可以减轻炎症反应,对早期视力的提高有一定帮助。所以,基层临床眼科医生应对门诊虹睫炎病人进行常规散瞳查眼底和三面镜检查并随诊观察,必要行FFA检查,并进行鉴别诊断,以防误诊误治使病情恶化
|